お知らせ
小児科の舌小帯外来の舌小帯切開の手術をしても、なぜ舌小帯短縮症は治らないのか?
目次
小児科医が行う舌小帯外来の舌小帯切開の手術は、舌小帯短縮症を治療する手術では無いから!
1.小児科医の舌小帯切開の目的は自分の論文「哺乳障害を伴う舌小帯短縮症および上唇小帯短縮症に対する切開手術の有用性」の実験である!
1980年以前には、過去の産婆の手法を引き継いでいた小児科医がいました。
この小児科医は、助産師から紹介された哺乳障害を抱える赤ちゃんの舌小帯を、ハサミで手軽に切除していました。
しかし、この舌小帯の切除方法は縫合を伴わなかったため、感染や癒着や瘢痕拘縮といった重大な合併症のリスクを高めてしまいました。
これにより、小児科学会はこの手法の使用を1980年に禁止するに至りました。
その後、1992年にノルウェーで開催された乳幼児突然症候群の学会で、舌癒着症が乳幼児突然死症候群の発生率を下げる一因であるとの研究発表がありました。
この発表を受け、日本小児科学会は2001年に会員へのアンケートを基に「舌小帯短縮症に対する手術的治療の現状」を調査し、その結果を公表しました。
このアンケート調査に基づき、全国的に舌小帯の手術は禁止されることになりました。
ところが、2014年の舌小帯短縮症の公開シンポジウムでこの小児科医が30年以上禁止されている舌小帯手術だが、舌小帯の切除で母乳育児中のお母さんの乳頭の痛みが減り、哺乳障害の改善もあると外国での論文もあり、積極的にしてはどうかという発表があった。
小児科学会の基本姿勢は、「舌小帯の切除は哺乳障害ということで乳児期にする必要は基本的にない。構音障害が起こる3~4歳以降に考えればいい。まだまだ発達途上にあることを考えたら、5歳以降で専門医紹介でもいい。」と言う考え。
そして2015年から4年間、武蔵野徳洲会病院でこの小児科医は表面麻酔だけで舌小帯切開を343名の赤ちゃんに行い、2020年に論文「哺乳障害を伴う舌小帯短縮症および上唇小帯短縮症に対する切開手術の有用性」を発表した。
タイトルにあるように、舌小帯短縮症の手術では無く、哺乳障害の改善が目的である。
更に、哺乳障害と関係の無い上唇小帯も切開している。
1.小児科医の産婆と同じ舌小帯をハサミでチョンと切りっぱなし(舌小帯切開)は傷口が癒着、瘢痕拘縮を起こすため、1980年禁止された

半世紀以上前、産婆は新生児の舌小帯が短いことが母乳摂取に影響を与えると判断すると、その場で小さなハサミを使って切除していました。
この手法は、赤ちゃんが効果的に母乳を吸うために必要とされた時に行われていた処置です。
舌小帯が産声で切れることもありますが、そうでない場合産婆がハサミでチョンと切除していたのです。
スキャモンの成長曲線によると、赤ちゃんは生後1歳までに急激な成長を遂げ、リンパ系や神経系の発達が顕著になります。
舌小帯短縮症も生まれたばかりの赤ちゃんの舌小帯が薄い膜状なので傷の治りが良かったのです。
しかし、かつてのこの手法が医療行為に該当するとされ、当時の厚生省(現在の厚生労働省)は舌小帯形成術を正式な手術として保険診療に組み込みました。
この手術は全身麻酔を必要とするため、新生児には中々適用されませんでした。
1980年には、過去の産婆の手法を引き継いでいた小児科医がいました。
この小児科医は、助産師から紹介された生後数ヶ月で哺乳障害を抱える赤ちゃんの舌小帯を、ハサミで手軽に切除していました。
しかし、この舌小帯の切除方法は縫合を伴わなかったため、感染や瘢痕拘縮といった重大な合併症のリスクを高めてしまいました。
これにより、小児科学会はこの手法の使用を禁止するに至りました。
1992年には、ノルウェーで開催された乳幼児突然症候群の学会で、「舌癒着症」の耳鼻咽喉科医のグループが乳幼児突然死症候群の発生率を下げる一因であるとの研究発表がありました。
この発表を受け、日本小児科学会は2001年に会員へのアンケートを基に「舌小帯短縮症に対する手術的治療の現状」を調査し、その結果を公表しました。
このアンケート調査に基づき、全国的に舌小帯の手術は禁止されることになりました。
2.2014年、舌小帯短縮症シンポジウム事件
3.舌小帯をレーザー切開やハサミで切りっぱなしだとなぜ治らないのか?

どの医者も歯医者も、舌小帯短縮症はレーザー切開やハサミで簡単に治ると考えており、舌小帯の解剖学的構造を理解していません。
舌の裏の粘膜の上に舌小帯はひも状に形成されている二重構造です。
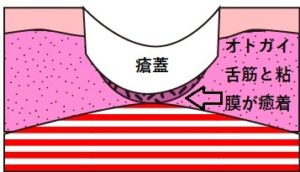
表面だけを切ればよいのですが、その構造を知らない医者や歯医者は舌小帯の下の粘膜まで切ってしまいます。
粘膜まで切ると傷口は必ずダイヤモンド型に切れ、直下にオトガイ舌筋が露出します。
「癒着」とは、今まで離れていた組織が手術や炎症でくっつくことを指し、最初から癒着していることはありません。
露出した傷口のオトガイ舌筋と粘膜がくっつくと「癒着」と「瘢痕拘縮」が起こります。
これを防ぐためには、傷口を縫合し、二次創傷治癒が必要ですが、この際に左右の分かれた粘膜と粘膜を縫合します。
しかし、縫合する際にオトガイ舌筋まで縫ってしまうと、その部分が癒着します。
口腔外科の舌小帯形成術では、舌先に糸を通し、舌を上に持ち上げて舌小帯を切るため、傷口は縦長のダイヤモンド型になります。
そのため、舌の根元に伸びた傷口が舌下小丘(唾液腺が出る部位)に達し、縫合できません(縫合すると唾液が貯留するガマ腫になります)。
結果として、その部分だけ癒着と瘢痕拘縮が起きます。
しかし、舌トレーナーやAveoTSDなどで舌を引っ張るトレーニングを行うことで癒着を回避できます。
レーザー切開や小児科医のハサミで切りっぱなしの方法では、舌鉗子で舌を押さえてハサミで切るため、傷口のダイヤモンド型は横長で縦は5mm程度です。
1980年に禁止される以前はこの方法が主流でしたが、2015年から再開された際には、ハサミで切った後に舌の根本にさらに深く切れ込みを入れるようです。
縫合しないため、タオルでの圧迫止血に30分以上かかり、6時間毎に母親が傷口の癒着を防ぐためにストレッチを行います。
瘡蓋ができてもストレッチにより再出血し、圧迫止血が必要になります。
開放創のため、癒着や瘢痕拘縮は避けられません。
1週間後の検診では「癒着していない」と誤った情報を伝え、1か月後には傷口は癒着と瘢痕拘縮を起こします。
つまり、神奈川県の総合病院の舌小帯外来やこども病院、東京の医科大学舌小帯外来では、舌小帯短縮症の治療ではなく、舌小帯切開(ハサミで切りっぱなし)が行われています。
これは哺乳障害の赤ちゃんのお母さんの満足度を高めるためのものであり、術者に誘導された結果です。客観的に哺乳量と増加体重を術前術後で比較したものではありません。
非常に不適切な方法です。
1980年に禁止された産婆の新生児に対するハサミでの切りっぱなしの術式を小児科学会に認めさせるものであり、舌小帯短縮症の治療の術式ではありません。
この小児科医は、ハサミでの切りっぱなしが海外で認められているとして、日本でも認めさせることを目的としているようです。
4.もし小児科で手術することになったら本当の保険で認められていない「舌小帯切開」でなく、歯科の口腔外科の「舌小帯形成術」で傷口を縫合してくださいとお願いしよう!
もし小児科で舌小帯手術を受けることになった場合、保険で認められていない「舌小帯切開」ではなく、歯科の口腔外科で行う「舌小帯形成術」を選びましょう。
舌小帯形成術では、切開後に傷口を適切に縫合するため、感染や癒着、瘢痕拘縮のリスクが低減されます。
神奈川の総合病院の舌小帯外来、こども病院、東京の医科大学の舌小帯外来のHPに「出血はありますが、ガーゼで圧迫して止血します。傷口を縫うことはありません。」とあります。
本当の舌小帯短縮症の手術は、保険診療の手術名は「舌小帯形成術」です。
この手術は舌先に糸を通して、舌を上に挙げた状態で舌小帯を切ると縦長のダイヤモンド型に傷口が広がり、その後縫合します。
しかし、これらの病院をかけもちで手術を行っているのは1人の小児科医は昔産婆がやっていたハサミでチョンと切りっぱなしで終わりです。
Kndle本の著書によると、1980年に「舌小帯切開(ハサミでチョンと切りっぱなし」」は禁止されたようです。
また2001年に小児科学会は乳幼児突然死症候群で舌癒着症と軋轢があり、全国的に舌小帯短縮症の手術を禁止しました。
今回の一人の小児科医は、30年以上一線を退いていたのに突然、2015年頃から関東の総合病院の小児科で哺乳障害と舌小帯切開の実験を開始。
30年以上かかって、舌小帯形成術を習得したのかと思いきや、まだ舌小帯ハサミでチョンと切りっぱなし。
ストレッチ方法を海外の論文で見つけて343名の赤ちゃんに人体実験。
相変わらず、縫合しないので「癒着」しています。
そのため「切開後は再癒着防止のために、1日4回舌のストレッチを4週間行っていただきます。1週後に再癒着の有無を診察し、癒着があれば指で剥離します。1か月後の診察で創が治癒し、症状の改善がみられれば治療終了となります。
全身麻酔で切開、縫合した場合はストレッチの必要はありません。」
全身麻酔は1歳以上からだそうなので、再癒着防止のために、1日4回舌のストレッチを4週間が嫌で癒着を心配されている方は待ちましょう。
それか1歳未満でなぜ縫合しないか説明がありませんから、頼めば縫合してくれるでしょう。
それに「1週後に再癒着の有無を診察し、癒着があれば指で剥離します。」とありますが、癒着の場合は「剥離手術」で指ではできません。
それと手術の時にタオルで簀巻きにして、手術台にベルト固定するのは止めてもらいましょう。
エコノミー症候群になります。
実際に手術された方のYouTubeのコメントに載っていましたが、「「術後1か月の時点では創部の瘢痕にまだ硬さが残っている。瘢痕が軟らかくなり周囲組織になじむまでには、他の手術による創傷治癒と同じく3~6か月を要する。その間は舌の動きや症状が徐々に改善する可能性が十分にある。1ヶ月間は傷口が癒着しないようにマッサージを行い、1ヶ月後の最終チェックでは癒着なしでした
数カ月はまだ傷口の皮膚が硬い為の引つれはあるそうですが、しっかりと舌小帯は切れているので外科的治療は終了との事でした。」とあります。
更に、非常勤小児科医の著書に、「「1か月後のフォロー時には、舌の動き、哺乳、乳頭痛、乳腺トラブル、哺乳回数、哺乳時間、体重、上唇の挙上(上唇小帯を切開した場合に評価)、舌先の形態などで改善がみられた項目をチェックし、母親の満足度をとても不満足(1)からとても満足(5)の5段階で評価してもらっている。 症例によっては切開直後から咥え方が深くなった、吸う力が強くなった、痛くなかったなどと症状の改善を自覚する場合もあるが、多くは症状の改善に1週間程度を要する。しかし乳児の月齢が高ければ舌の動かし方の学習に約1か月あるいはそれ以上を要する場合もあるし、母親の乳頭の傷の状態によっては乳頭痛の軽減に多少の遅れがみられることもある。体重増加不良も体重増加に転じるまで1か月以上を要する場合が多い49)。 術後1か月の時点では創部の瘢痕にまだ硬さが残っている。瘢痕が軟らかくなり周囲組織になじむまでには、他の手術による創傷治癒と同じく3~6か月を要する。その間は舌の動きや症状が徐々に改善する可能性が十分にある。」とあります。
